こんにちは!r-youngです!🌟
今日は、弁膜症シリーズの基本の「キ」
心臓血管外科における
弁膜症の診断と評価についてお話しします🫀✨
「弁膜症の診断ってどうやって進めるの?」
「どんな検査が必要なの?」
そんな疑問を持っている皆さんのために、わかりやすく解説していきます!
特に、心臓血管外科やAPN(高度実践看護師)を目指している方々にとって、これは必須知識💡🧑⚕️
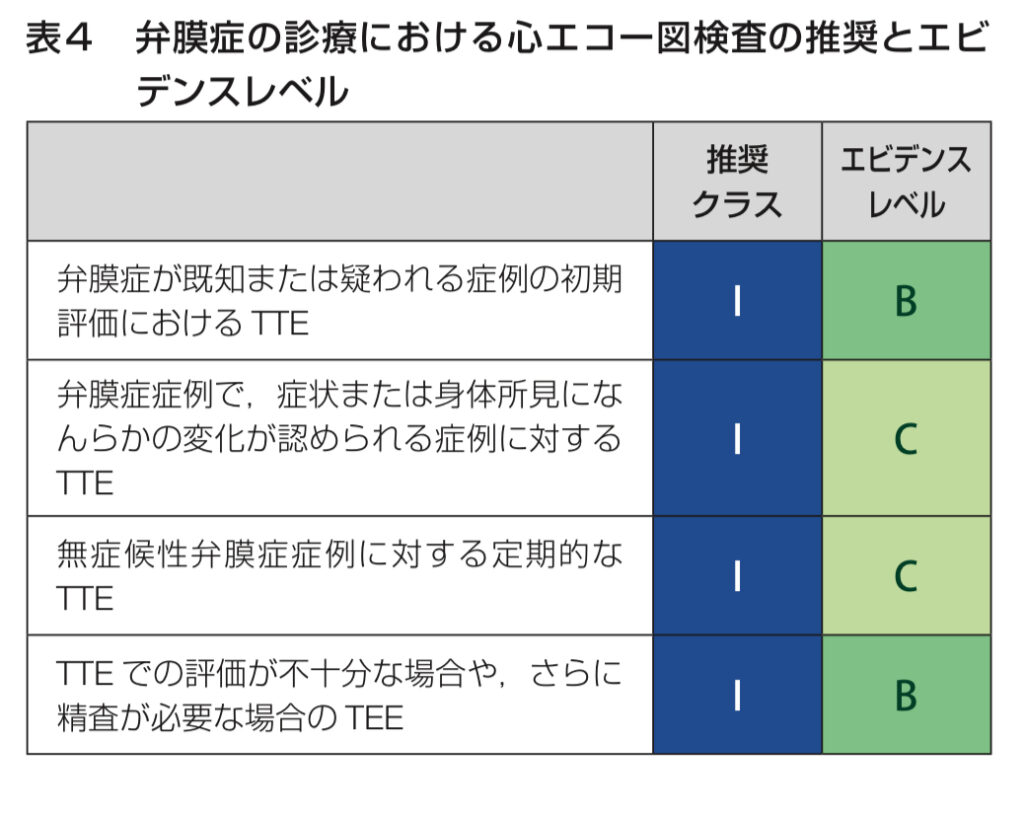
弁膜症の評価には、心エコー図やCT、MRIなどの画像診断が不可欠ですし、患者さんのリスク評価や術前検査の重要性についても見逃せません。
これから詳しく紹介する内容をぜひ参考にして、現場で役立ててくださいね!🙌
それでは、早速スタートです!🚀
症状と身体所見・血液検査🔍
病歴の聴取📝
弁膜症の診断において、最初にしっかり押さえるべきなのが患者さんの病歴です。
特に、症状の有無は治療方針に大きく影響します。
慢性弁膜症は進行がゆっくりで、患者さん自身が症状に慣れてしまい、活動を無意識に制限することも少なくありません。
また、高齢者ではその傾向が強く、症状を自覚していないケースが多いので、日常生活の活動量の変化などを丁寧に聞き出すことが重要です。
例えば、
「階段を以前よりもゆっくり上っていませんか?」
など、普段の活動に関する具体的な質問が有効です🚶♂️🚶♀️
また、心不全の既往がある場合や、それに対する治療を受けている場合は、たとえ自覚症状がなくても、有症状と見なす必要があります💡
身体所見👂
次に、身体所見です。
弁膜症の診断では、心雑音の聴診が非常に重要な役割を果たします。
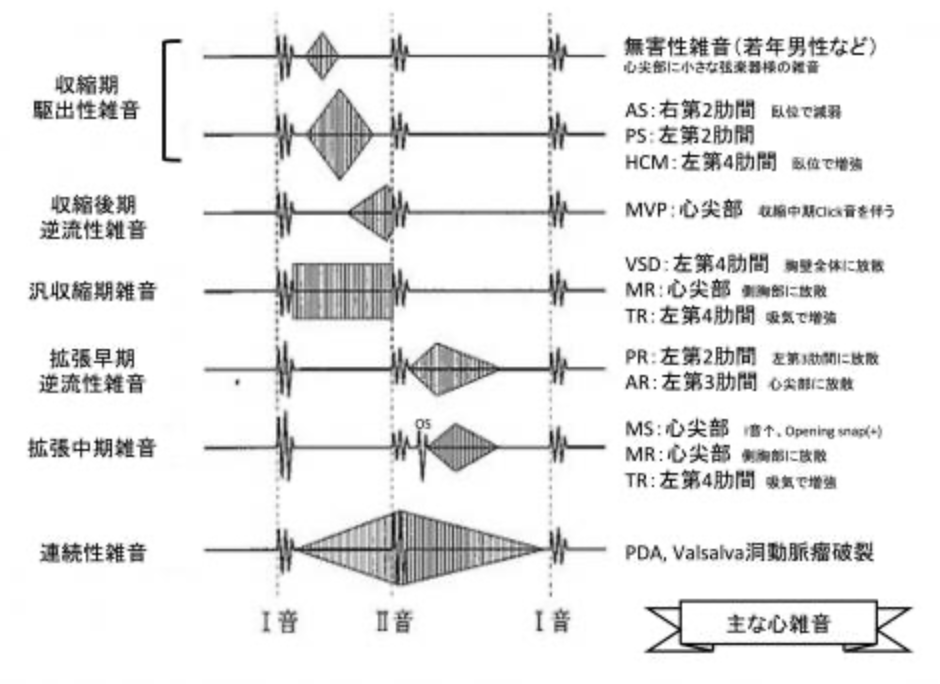
心雑音の
・時相
・最強点
・音の強さ
さらには呼吸との関係をしっかりと検討することが求められます。
特に、重症弁膜症の場合でも、心不全が進行していると心雑音が弱くなることがあります。
このため、視診や触診を併せて行い、患者さんの全体像を把握することが診断に役立ちます。
例えば、
・頸静脈の怒張
・心尖拍動の強さ・位置
などの評価が重要です。
血液検査🩸
弁膜症の診断には、血中BNP値(脳性ナトリウム利尿ペプチド)が有用です。
この指標は、弁膜症の重症度や予後予測に役立つと言われていますが、特に無症候性弁膜症において、治療介入の判断材料として使用されることが増えています。
ただし、治療方針を決定するための明確なカットオフ値は現時点で確立されておらず、臨床的な評価と組み合わせて総合的に判断することが求められます。
了解しました!それでは、セクションごとに丁寧に解説していきます。まずは「3. 心エコー図検査」について、逆流、狭窄、肺高血圧と右室機能をしっかりと説明します。今回は「逆流」の部分を詳しくお届けします。
心エコー図検査🖥️
逆流の評価🌊
弁膜症の診断において、逆流性弁膜症の評価は非常に重要です。
逆流とは、血液が正常に流れず、逆戻りしてしまう状態のこと。
心エコー図を使って、その逆流の程度を定量的に評価することが治療方針を決める鍵になります🔑
逆流のメカニズム🩺
まず、逆流には大きく分けて一次性逆流と二次性逆流があります。
- 一次性逆流:これは弁自体に問題があるケースで、例えば弁尖が穿孔していたり、逸脱している場合に発生します。いわゆる弁そのものが壊れている状態ですね。
- 二次性逆流:こちらは弁自体は正常なのに、心臓の他の部分がリモデリング(心臓の形や大きさが変化)して、弁がうまく閉じなくなってしまう場合に起こります。
心エコー図では、これらの逆流のメカニズムを把握するために、複数の方法を組み合わせて診断します。
カラードプラ法での逆流ジェットの評価🌪️
カラードプラ法は逆流の評価において中心的な手法です。
心臓内の血流の動きをカラーで表示して、逆流している血液の流れ(逆流ジェット)を視覚的に捉えます。
逆流ジェットの大きさや方向を見ることで、どの弁がうまく機能していないかがわかります。👀
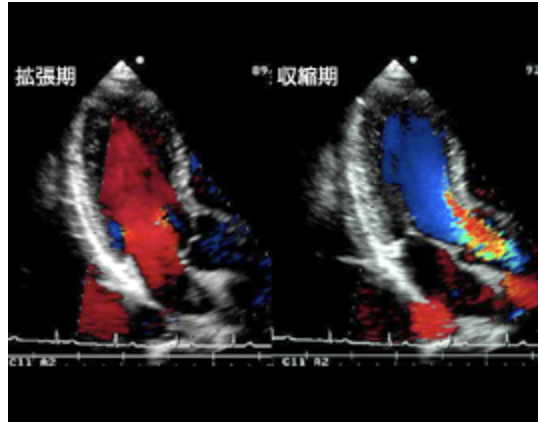
ただし、注意が必要なのは、このカラードプラ法だけに頼ると誤差が生じる可能性があること。
逆流ジェットの面積が大きく見えても、実際の逆流量と一致しない場合もあるので、次に説明する定量的評価が大切になります。
PISA法を使った定量的評価⚖️
PISA法は、逆流量を定量的に評価する手法の一つです。
この方法では、逆流が始まる部分の血流速度を計測して、逆流がどれくらいの量で起こっているかを割り出します。
具体的には、
・EROA(有効逆流弁口面積)
・逆流量(regurgitant volume)
・逆流率(regurgitant fraction)
といった数値を用いて、逆流の重症度を評価します。
- EROA: 逆流がどれくらいの大きさで起きているか(面積)
- 逆流量: 1回の心拍でどれくらいの血液が逆流しているか(量)
- 逆流率: 逆流した血液の割合
これらの数値を基に、治療が必要かどうか、どのタイミングで手術を検討すべきかを判断します。💡
まとめ📊
逆流性弁膜症の診断は、心エコー図による定量的・定性的な評価が不可欠です。
カラードプラ法で逆流の場所や方向を確認し、PISA法や他の指標で逆流の重症度をしっかり評価することが、適切な治療につながります。
狭窄の評価
さて、次は狭窄について見ていきましょう!
狭窄というのは、心臓の弁がちゃんと開かない状態のことを指します。
血液がスムーズに流れなくなるので、心臓に余計な負担がかかってしまうんですね🫀💦
狭窄の基本🧐
弁が狭くなると、心臓が血液を送り出すのにもっと力が必要になります。
これって、狭いドアを無理やり開けて人を通そうとするような感じです。
ちょっとイメージが湧きません?🧑🔧
弁膜症でよく見られる狭窄は、大動脈弁狭窄症(AS)や僧帽弁狭窄症(MS)。
どちらも血液が弁をうまく通れない状態で、これを正確に評価することが治療の第一歩です。
狭窄の評価方法🔍
心エコー図を使って、狭窄の重症度を調べる方法は、いくつかポイントがあります。
例えば、
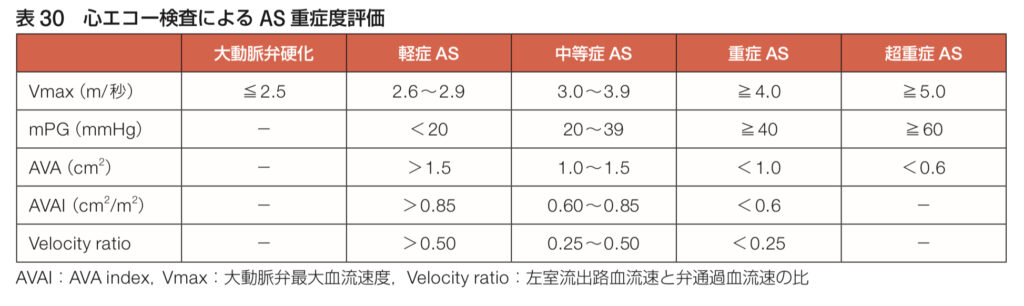
• 大動脈弁狭窄症(AS)の場合は、最大血流速度やAVA(大動脈弁口面積)が評価のポイントです。
• 僧帽弁狭窄症(MS)では、MVA(僧帽弁口面積)や圧較差を使って、弁がどれくらい狭くなっているかを判断します。
圧較差(pressure gradient)って?🧐
「圧較差って何?」って思うかもしれませんが、これもすごく大事な指標です。💡
圧較差というのは、弁の前後での血圧の差を示しています。
弁が狭いと、通過する血液が流れにくくなり、弁の前後で圧力が違ってきます。
その差が大きいほど、狭窄が重いということです。
例えば、大動脈弁狭窄症では、この圧較差が40 mmHg以上だと「重症狭窄」と判断されます。
圧較差が増えるほど、心臓に負担がかかってしまうんです🚑💦
まとめ📊
狭窄性弁膜症の評価では、心エコー図を使って血液がどれだけ速く、どのくらいの圧力差で流れているかを詳しく見ます。AVAやMVA、圧較差をしっかりチェックすることで、狭窄の重症度を正確に判断して、適切な治療方針を立てることができるんです!🎯
肺高血圧と右室機能の評価🫁💨
さて、ここでは肺高血圧と右室機能の評価について見ていきましょう。
心臓がしっかり血液を送り出すためには、右心室の働きがとても大事。
右心室が頑張って血液を肺に送り込み、酸素を取り込んで全身に運んでいるんです🚚💨
しかし、左心系弁膜症では,
左房圧の上昇から二次的な肺高血圧を合併することがあります。
特にASおよびMRでは安静時や運動時の肺高血圧が,
症状や予後と関連することが知られています⚡️
よって弁膜症では肺動脈収縮期圧の推定が推奨されておるんです‼️
肺高血圧って?🧐
肺高血圧は、肺に流れ込む血液の圧力が高くなっている状態です。
これが続くと、右心室が血液を押し出すために、余計に力を使わなければならなくなります🫀💦
そうすると、右心室がどんどん疲れてしまい、最終的には右心不全になるリスクがあるんです。
ちょっと怖いですね。😰
この状態をしっかり把握するために、心エコー図検査を使って、肺高血圧や右心室の機能を評価していきます。
右室機能の評価ポイント📊
心エコー図では、右心室の機能をいくつかのポイントで評価します。
右室が正常に機能しているかどうかを知るためには、以下の指標を使って診断します。
• TAPSE(タップス):タップスって聞くとなんだかダンスみたいですが、三尖弁輪収縮期移動距離という難しい名前の指標です。右心室がどれだけしっかり動いているかを見るための指標で、右室機能を簡単に評価するのに使われます。もしこの数値が低ければ、右心室がうまく動いていないということです。📉
• FAC(右室面積変化率):これは、右心室の収縮力を見ています。右心室が収縮する時に、どれくらい小さくなるか(収縮しているか)をチェックするもので、収縮が弱ければ右心室に問題がある可能性があります。💪
• 右室流出路速度:右心室から肺に向かって血液が流れるスピードも重要です。これが遅ければ、何かが詰まっているか、右心室の力が弱っているかも…?という感じです。🏃♂️💨
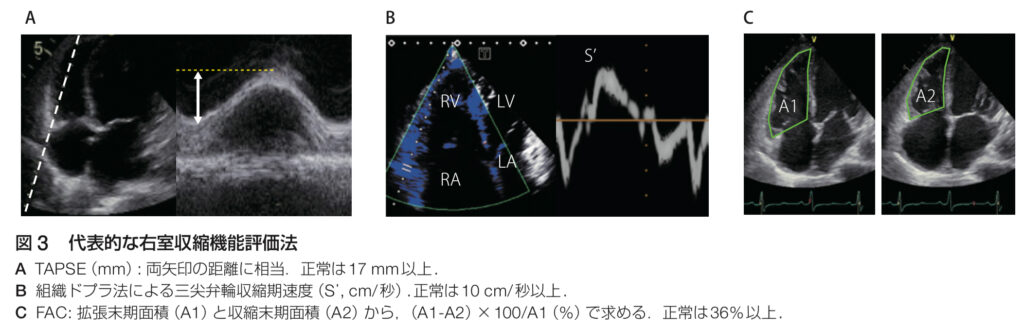
肺動脈圧の評価📈
肺高血圧の診断では、肺動脈圧を計測することが重要です。
心エコー図では、三尖弁逆流の速度を測定して、それをもとに推定肺動脈圧を算出します。三尖弁逆流が速いほど、肺動脈圧が高いことを示しています。📏
例えば、推定肺動脈収縮期圧が35mmHgを超えると、肺高血圧の疑いが出てきます。
この数値が高いと、右心室に大きな負担がかかっていることがわかりますね。💡
まとめ📊
肺高血圧や右室機能の評価は、心エコー図を使ってしっかりと行うことが大切です。
TAPSEやFACなどの指標を使って、右心室がどれだけ頑張っているかをチェックし、推定肺動脈圧を計測して、肺への負担も確認します。
この評価が、今後の治療方針を決める重要なステップになります。🎯
その他の画像診断法📸
心エコーだけで足りない時ってどうするの?
そういう時に大活躍するのが、CTやMRIといった画像診断のツールたちです💡✨
心エコーでしっかり診断できない場合や、
もっと詳しく心臓の状態を確認したい時に、これらの検査が力を発揮します。
CT(コンピュータ断層撮影)🖥️
まずはCT。
CTはX線を使って、体の中をスライスして見るように細かく観察できる技術です。
エコーでは見えにくい心臓の細かな構造や、石灰化の程度をしっかりチェックできるのが強み!大動脈弁の石灰化の評価や、血管の状態も詳しく把握できます🛠️
例えば、弁膜症で大動脈弁狭窄症(AS)の患者さんがいる場合、このCTを使って石灰化の進行具合を確認することで、手術が必要かどうかの判断材料になります。
これって、エコーだけでは見えない重要な情報ですよね?🧐
MRI(磁気共鳴画像)🧲
そして次はMRIです。
MRIは、X線ではなく磁気を使って体の中を撮影します。
この技術を使うと、心臓の筋肉や血流の動きをとても詳細に見ることができるんです。
心臓の構造だけでなく、心筋の機能を評価するのに役立ちます。
特に、心筋の線維化や右室の機能評価が重要な症例では、MRIが有効です!🎯
例えば、弁膜症に伴う心筋のダメージや、右心室の収縮力を正確に把握するためにはMRIの画像が大いに役立ちます。
しかも、放射線を使わないので、繰り返し検査が必要な患者さんにも安心して使えますね!🛡️
使い分けが重要!💡
では、CTとMRI、どちらを使うべきか?🤔
それは、診断したいことによって変わってきます。
例えば、「石灰化の程度を知りたい」ならCT、「心臓全体の状態を詳しく見たい」ならMRIといった具合に、目的に応じて使い分けるのがポイントです。
心エコーだけではわからない部分をしっかり補強するために、これらの画像診断をうまく活用していくことが大切です🧐📸
ありがとうございます!それでは、次のセクション「侵襲的診断🔧」を進めていきます。
侵襲的診断🔧
さて、ここからは侵襲的診断について見ていきましょう!🛠️
「侵襲的」って聞くとちょっと怖い感じがするかもしれませんが、ここでは心臓カテーテル検査が主役です。
心臓カテーテル検査って何?💡
心臓カテーテル検査は、弁膜症の詳細な診断や治療方針の決定において、非常に役立つ検査です。
この検査では、カテーテルを腕や足の血管から心臓まで挿入し、心臓の中を直接チェックします。
通常、心エコーやCTなどの非侵襲的検査(体の外から診断する方法)で十分な情報が得られることが多いですが、それでも弁の機能や血行動態に不明点が残る場合、このカテーテル検査が必要になることがあります。
カテーテル検査でわかること📊
心臓カテーテル検査は、弁膜症の診断や治療計画を立てる上で欠かせない検査のひとつです。
これには、心臓の左心系と右心系の情報をそれぞれ詳しく調べる方法が含まれています💡
検査結果から得られる情報は、治療の方針や手術の判断に大きな影響を与えるので、慎重に行うことが重要です。
左心系検査🫀
左心系検査では、左室造影を行って、左心室のサイズや収縮力、そして壁運動異常を評価します🧐
特に僧帽弁逆流(MR)がある患者さんでは、左房への造影の度合いから逆流の重症度を4段階で評価します。
逆流が大きいほど、左房が造影剤でしっかり染まるのが特徴です。
また、大動脈弁狭窄症(AS)では、大動脈と左室の圧較差を測定して、弁の狭窄具合を確認します。
これによって、手術のタイミングを判断するための重要なデータが得られるのです。💉
他にも、大動脈造影では大動脈逆流(AR)の評価が行われ、上行大動脈の径を測定します。
これは、大動脈に異常がないか確認するための大事なステップで、逆流の重症度は4段階評価されます。
右心系検査💨
次に、右心カテーテル検査では、肺動脈圧や肺動脈楔入圧が有用です
これは、心臓から肺へ血液を送り出す右心系の負担を評価するためです。
例えば、僧帽弁狭窄症(MS)の場合、肺動脈楔入圧と左室圧の同時測定を行い、その圧較差から狭窄の重症度を評価します📊
場合によっては、患者さんに運動負荷をかけて、運動時に心臓がどのように機能するかを確認することもあります。肺動脈楔入圧のv波は、僧帽弁逆流(MR)の重症度を評価する際の指標としても使われるため、この値の変動も見逃せません。
冠動脈造影で手術リスクを把握🚨
手術前の患者さんにとって、冠動脈造影も欠かせない検査です。
冠動脈は心臓の血液供給路なので、ここに異常があると心臓の機能全体に影響を及ぼします。
特に、弁膜症の手術を控える患者さんが冠動脈疾患を抱えていないか確認するのが重要なステップ。
過去に心筋梗塞を患っている方や、心筋虚血が疑われる方には、この検査が推奨されます。
また、40歳以上の男性や閉経後の女性で、心血管リスクがある患者さんにも、冠動脈造影が推奨されます。
これによって、手術中に予期せぬ問題が起きないように準備を万全にすることができます。🛡️
カテーテル治療の進展🚀
そして、最近では、心臓カテーテル検査がさらに重要視されています。
例えば、今では一般的なTAVI(経カテーテル大動脈弁置換術)や経皮的僧帽弁修復術などの低侵襲治療法、これらの手術前には、詳細なカテーテル検査が行われることが多くなっています。
特に、高齢者や手術リスクの高い患者さんにとって、このカテーテル治療は大きなメリットをもたらしています🛠️
ただし、カテーテル検査自体にもリスクがあるため、検査の必要性は慎重に判断することが大切です。
慎重な判断のもとで行うことで、治療の成功率を高める情報が得られるのです。📋
リスク評価と治療方針の決定📋
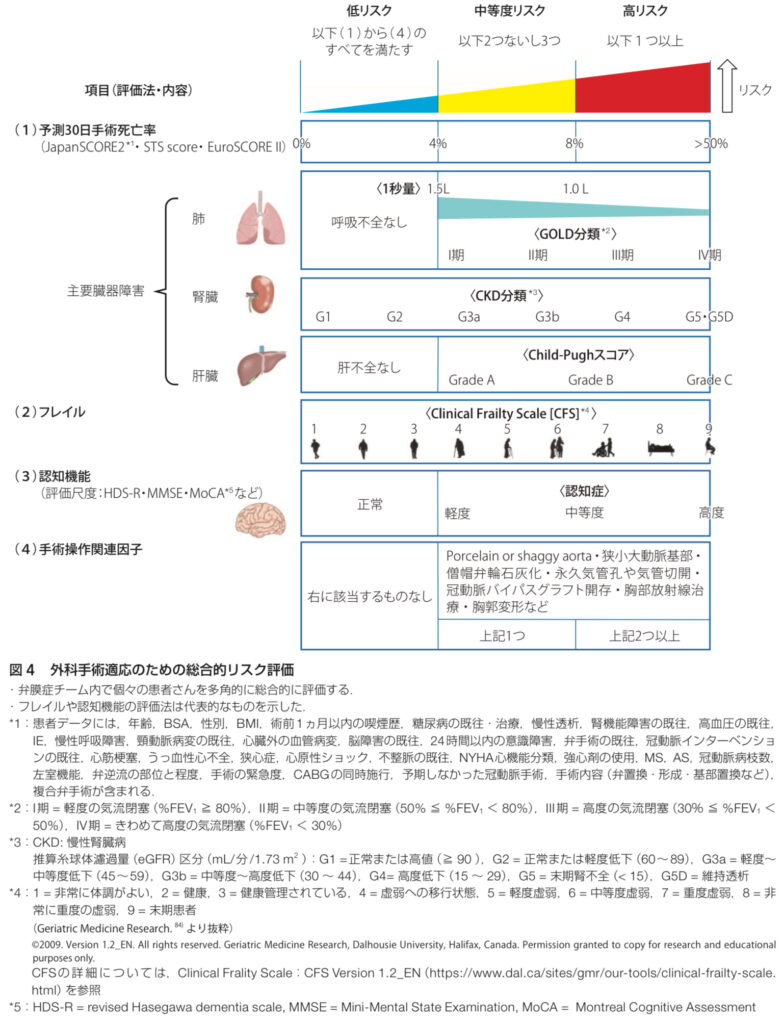
弁膜症患者さんに手術が必要かどうかを決めるためには、しっかりとしたリスク評価が欠かせません。
このリスク評価では、患者さんの年齢や心臓の状態だけでなく、併存疾患や服用している薬の影響など、さまざまな要素を総合的に考慮する必要があります。🧐
JapanSCOREでのリスク評価📊
リスク評価の基本的なツールとしてよく使われるのがJapanSCOREです。
このスコアリングシステムは、患者さんの年齢、心機能、併存疾患の有無などを総合的に評価し、手術のリスクがどれくらい高いかを数値化します。
特に、手術リスクが高い患者さんの場合、JapanSCOREを使うことで手術の適応を慎重に判断する材料となります🧮
JapanSCORE 2 はアプリ化され,スマートフォン経由で簡便に取得・利用できますよ📲
併存疾患がある場合の注意点🚨
併存疾患を抱える患者さんでは、手術後の合併症リスクがさらに高くなります。
例えば、
糖尿病がある患者さんは、手術後に感染症のリスクが増える傾向があります。
また、慢性腎不全を抱えている場合、
術後の腎機能悪化や透析導入のリスクも高まるため、手術のリスクは慎重に検討されるべきです。💡
特に心臓手術を受ける患者さんでは、心血管疾患以外の併存疾患の管理が重要です。
手術中や手術後の全身管理をしっかり行うために、各専門医がチームとして協力し、患者さんの状態に合わせた治療計画を立てる必要があります。
多職種連携によるフォローが、術後の回復をスムーズに進めるカギとなります。🩺
抗凝固薬・ステロイド内服例における注意点💊
さらに、抗凝固薬やステロイドを服用している患者さんにも特別な注意が必要です。
抗凝固薬を内服している患者さんは、手術中の出血リスクが高まるため、術前の薬の中止や調整が非常に重要です。
特に、弁膜症患者さんでは、心房細動を合併して抗凝固療法を行っている方が多く、これらの患者さんに対しては手術前後の薬剤管理が慎重に行われます💊
ステロイドを長期間使用している患者さんの場合、手術後に免疫抑制が進んで感染リスクが高まるため、ステロイドの減量や術後の感染対策も考慮する必要があります。
また、ステロイドによる副腎機能抑制がある場合、手術ストレスに対して副腎皮質ホルモンの追加投与が必要になることもあります。
こうしたケースでは、術前に内科医や麻酔科医としっかり相談しながら治療計画を立てることが大切です🩺
総合的な治療方針の決定🏥
患者さん一人ひとりのリスクをしっかり把握し、手術適応や治療方針を決定することが、弁膜症の治療では非常に重要です。JapanSCOREを使った数値評価に加えて、併存疾患の管理や薬剤の影響を総合的に判断し、治療のタイミングや手術の選択を最適化します。特に、高リスクの患者さんに対しては、手術中や術後の管理を徹底し、合併症の予防に努めることが治療成功の鍵となります🔑
高齢者への対応と特殊な考慮事項👵👴
高齢の弁膜症患者さんへの治療は、若年患者さんとは異なるアプローチが必要です。
高齢者は心臓だけでなく、他の臓器や体力、栄養状態などにも考慮が必要だからです。
年齢に伴う変化や、手術後の回復力を見極めたうえで、適切な対応が求められます🔍🧓👵
フレイルの評価💡
まず、高齢患者さんでよく問題になるのが、フレイルという状態です。
フレイルとは、加齢とともに筋力や体力が落ち、日常生活での活動が難しくなる状態のこと🏃♀️💨
フレイルの評価は、高齢患者さんに手術を行う際に非常に重要です。
なぜなら、フレイルがあると、手術後の回復が遅くなったり、合併症が起きやすくなるからです。
実際、フレイルの有無は手術後の生存率にも大きな影響を与えることがわかっています。
だからこそ、フレイルを見逃さないことが大事なんです!🔍
フレイルの評価には、以下のポイントを見ていきます:
- 筋力の低下(握力や歩行速度など)
- 体重の減少(過去1年で体重が減少していないか)
- 疲労感(日常生活で疲れやすくなっていないか)
これらの項目を総合的に評価し、フレイルがあるかどうかを判断します。
手術をするかどうかの判断にも、このフレイルの状態が大きな影響を与えるんです💪
心臓手術におけるフレイルの影響🫀💦
フレイルがある場合、
心臓手術を受けた後の合併症リスクの高まりが示唆されており、
手術後に回復に時間がかかる事も示唆されています。
例えば、筋力や体力が落ちていると、
術後のリハビリが進みにくく、
再入院のリスクも高まるでしょう⚠️
さらに、手術後の感染症リスクや傷の治り具合にも影響することがあるため、
手術前にしっかりとフレイルを評価しておくことが、
術後の成功率を高めるための重要なステップとなります👩⚕️👨⚕️
高齢者に対する治療方針の特殊性🎯
高齢者の弁膜症治療では、若年層の患者さんと異なる視点で治療を考える必要があります。
例えば、手術の代わりにカテーテル治療などの低侵襲治療を選ぶことが増えています。
特に、TAVI(経カテーテル大動脈弁置換術)は、体力が落ちていて手術リスクが高い患者さんに有効な治療法です🛠️💡
TAVIは、開胸手術のように大きな負担をかけずに、大動脈弁の機能を回復させることができる治療法です。
特に、高齢者にはこの低侵襲のアプローチが有効で、手術リスクが低減されるだけでなく、術後の回復も早い傾向にあります。
もちろん、患者さんの全体的な状態やリスクを総合的に判断して選択されますが、今後さらに普及していく治療法といえるでしょう🚀
まとめ📊
高齢の弁膜症患者さんには、フレイルの評価が欠かせません。
手術のリスクを考慮し、患者さんの体力や回復力を見極めながら、
TAVIなどの低侵襲治療を選択することも重要です。
これにより、手術リスクを減らしつつ、患者さんのQOL(生活の質)を保つことができます👵🧓
それでは、最終セクション「弁膜症チームでの議論の重要性💬」に進みます!
弁膜症チームでの議論の重要性💬
弁膜症の治療を成功させるためには、
「チーム医療」が欠かせません💡
特に弁膜症は、患者さんごとに病態が異なることが多く、
治療方針の決定にはさまざまな専門家の意見が必要です。
ここでは、弁膜症チームが果たす役割について見ていきましょう!
チーム医療の力💪
弁膜症の治療では、心臓血管外科医だけでなく、
・循環器内科医
・麻酔科医
・放射線科医
・看護師やリハビリスタッフ
などが一丸となって、
患者さんの状態を総合的に評価します。
各分野のプロフェッショナルが集まって患者さんに最適な治療を提供するのが
弁膜症チームの役割です🌟
このチームの協力が、治療の成功率を大きく左右します。
例えば、
手術の適応を判断する際、外科的治療が適切か?
あるいはカテーテル治療(TAVIなど)を選択すべきかは、
内科医と外科医の協議で決まります。
また、手術前後の管理やフォローアップには、
看護師やリハビリチームの協力が不可欠です🏥🧑⚕️
複雑な症例ほど大切な議論🤔
弁膜症の中には、単純ではない症例が少なくありません。
例えば、複数の弁が同時に問題を抱えている場合や、
他の病気(糖尿病や腎不全など)を合併しているケースでは、
治療方針を決めるのが難しくなります💡
そんな時こそ、
チームでのディスカッションが重要です!
各分野の専門家が集まって、手術のリスクや予想される合併症を評価し、
患者さんにとって最適な治療方法を選びます。
手術するか、経過観察にするか、
さらには
手術のタイミング
もチーム全体で慎重に検討します。
まとめ📊
弁膜症チームは、各専門分野の知識と経験を集結させることで、複雑な症例にも対応できるようにしています。
チーム全体でのディスカッションが、患者さんにとっての最良の治療法を見つけ出す手助けとなります💡
特に複雑な症例や高リスクの患者さんには、このチームアプローチが欠かせません!🤝✨
終わりに🌟
いかがでしたか?
弁膜症の診断と評価について、少しでも理解が深まりましたでしょうか?😊
弁膜症の治療は、
患者さんの状態をしっかりと把握し、
正確な診断を下すことが何よりも大切です。
そして、特に重要なのが、手術を安全に進めるための術前検査🩺
心エコー図やCT、MRIなどを使った詳細な検査は、
手術のリスクを最小限に抑え、
患者さんに最適な治療を提供するための大切なステップです。
術前検査がしっかり行われることで、
心臓の状態や全身のリスクを正確に評価し、
手術後の合併症を予防することができます。🔍📊
そして、この過程で
私たちNP(診療看護師)をはじめとした実践看護師
が大いに力を発揮します!
チーム医療の一員として、医師や他の専門職と連携しながら、
患者さんの状態に寄り添い、術前検査や治療方針の調整に貢献する役割は、
看護師にとっても重要なミッションです🤝✨
私もNPとして日々の現場で多職種と協力しながら、
患者さんにベストなケアを届けるために奮闘しています。
皆さんも同じように日々頑張っておられると思います。
これからも一緒に学び合い、成長していきましょう!👩⚕️💪
共に頑張りましょう!
ではまた‼️👋😀


コメント