はじめに
こんにちは!r-youngです!😊
今日は
「大動脈弁狭窄症(AS)」
についてお話ししていきますね!💡
この病気の名前を聞いたことがある方もいれば、初めて聞く方もいるかもしれませんが、大動脈弁狭窄症は、特に高齢者に多い病気で、放置すると大きな問題につながることがあるんです😱
大動脈弁は心臓の左心室と大動脈の間にある大事な弁で、全身に血液を送り出す役割をしています。
この弁が狭くなると、心臓は一生懸命働かなければならず、最終的に心不全を引き起こすこともあります💔
「でも、どうしてそんなことが起こるの?」と思うかもしれません。
実は、大動脈弁狭窄症は加齢とともに進行することが多く、動脈硬化のように徐々に弁が硬くなってしまうんです。
そして、進行してしまうと、息切れや胸の痛み、さらには失神してしまうことも…。👴👵
この記事では、大動脈弁狭窄症の原因や症状、診断方法、そして治療法まで、できるだけわかりやすく説明していきますね!😊 健康な心臓を保つために、ぜひ最後まで読んでみてください!
それでは、行ってみよーう🏃♀️🏃
原因と病態生理
大動脈弁狭窄症がどうして起こるのか、気になりますよね?🤔
まず、大きな原因のひとつは
加齢です。
年を取るにつれて、大動脈弁が硬くなり、動きが悪くなってしまいます。
これを「石灰化」と呼びますが、まるで弁が固い石のようになって、開きにくくなるんです💎💔
ただ、年齢だけが原因じゃありません😮
例えば、
生まれつき「二尖弁(にせんべん)」と呼ばれる異常を持っている人は、大動脈弁狭窄症を若いうちに発症することがあります。
通常の弁は3枚の弁で構成されるのに対し、この異常では2つしかないため、負担がかかりやすいんです⚖️
他にも、リウマチ熱などの病気が引き金になることも💥
リウマチ熱は、感染症が引き起こす免疫反応によって弁がダメージを受け、最終的に狭くなってしまうことがあります。
いずれの原因でも、
心臓のポンプ機能に負担
がかかり続けると、心臓は頑張りすぎて疲れてしまいます🏋️♂️💦
この状態が続くと、心臓が大きくなって(心肥大)、やがて心不全を引き起こすリスクが高まるんですね😟
症状
大動脈弁狭窄症(AS)の症状は、心臓が全身に血液を送り出すための負担が増大することで現れてきます。
特に、病気が進行するにつれて、以下のような代表的な症状が出てくることがあります。
狭心症(胸の痛み) 💥
ASの患者さんにまず現れることが多いのが狭心症です。
心臓は全身に血液を送ろうとしますが、大動脈弁が狭くなることで、十分に血液を送り出せなくなります。
それにより冠動脈血流も減少するので、心臓自体が酸素不足に陥ってしまいます。
その結果、胸に圧迫感や締め付けられるような痛みを感じるようになります⚡💔
特に、運動や労作をしたときに症状が出やすく、休むと楽になることが多いです。
これが放置されると、心臓の血流不足が続き、最終的に心筋梗塞を引き起こす危険性もあるため、早めの対応が必要です。
失神 😵
次に注意が必要なのが失神です。
ASが進行すると、大動脈弁が狭くなり、心臓が送り出す血液の量(心拍出量)が十分でなくなります。
その結果、脳に十分な血液が届かず、立ちくらみや失神が起こることがあります🌪️
失神は特に運動中や急に立ち上がったときに起こりやすいです。
失神が繰り返される場合、
ASがかなり進行しているサインかもしれません。
すぐに医療機関を受診することが推奨されます。
心不全の症状 💧
最も深刻な症状として現れるのが心不全です。
ASが進行して大動脈弁が著しく狭くなると、心臓が全身に血液を送り出すことができなくなり、心臓そのものに負担がかかります🫀💦
その結果、心臓のポンプ機能が低下し、
息切れ
夜間の呼吸困難
下肢のむくみなど
の心不全症状が出てきます。
特に、階段を上ると息が切れる、少しの運動でも疲れやすいといった日常生活に支障をきたす症状が目立ちます。
心不全が進行すると、日常生活での活動が大幅に制限され、
・夜間の呼吸困難
・起座呼吸(座った状態でしか息ができなくなる)
といった症状が現れ、命に関わることもあります🚨
この段階では、緊急手術などの治療が必要になることが多いため、早めの治療が肝心です。
このように、大動脈弁狭窄症の症状は、
進行につれて重篤になることがあります。
特に、狭心症や失神、心不全といった症状が出た場合には、早急な対応が求められます。
次のセクションでは、診断方法について詳しく解説していきますね!🔍
ありがとうございます!それでは、「診断」セクションも詳しく解説いたします😊
診断
大動脈弁狭窄症(AS)の診断は、症状だけではなく、検査を通じて正確に評価することが重要です。
特に、心エコー図検査を中心に、いくつかの診断方法が使用されます。ここでは、主要な診断法について一つずつ解説しますね!🔍
身体所見 🔎
診断の第一歩は、身体所見です。
特に、心臓の弁が正常に機能していない場合、心雑音が聞こえることが多いです。
聴診を通じて、心臓の収縮期に特徴的な駆出性雑音を確認することができます🩺
ASでは、この雑音が胸の右上(大動脈の位置)で強く聞こえます。
(第二肋間胸骨右縁を最強点とする収縮期雑音)
また、頸動脈でも雑音が聴取されます。
脈が弱く、遅れること(遅脈)も特徴的な所見の一つです。
こうした身体所見からASが疑われる場合、次に進むのが画像診断です。
心エコー図検査(TTE) 🫀🔬
心エコー図検査は、大動脈弁狭窄症の診断において最も重要な検査です。
超音波を用いて心臓の構造や機能を評価するこの検査により
・大動脈弁口面積(AVA)
・圧較差(心臓と大動脈の間の圧力差)
などを正確に測定することができます。
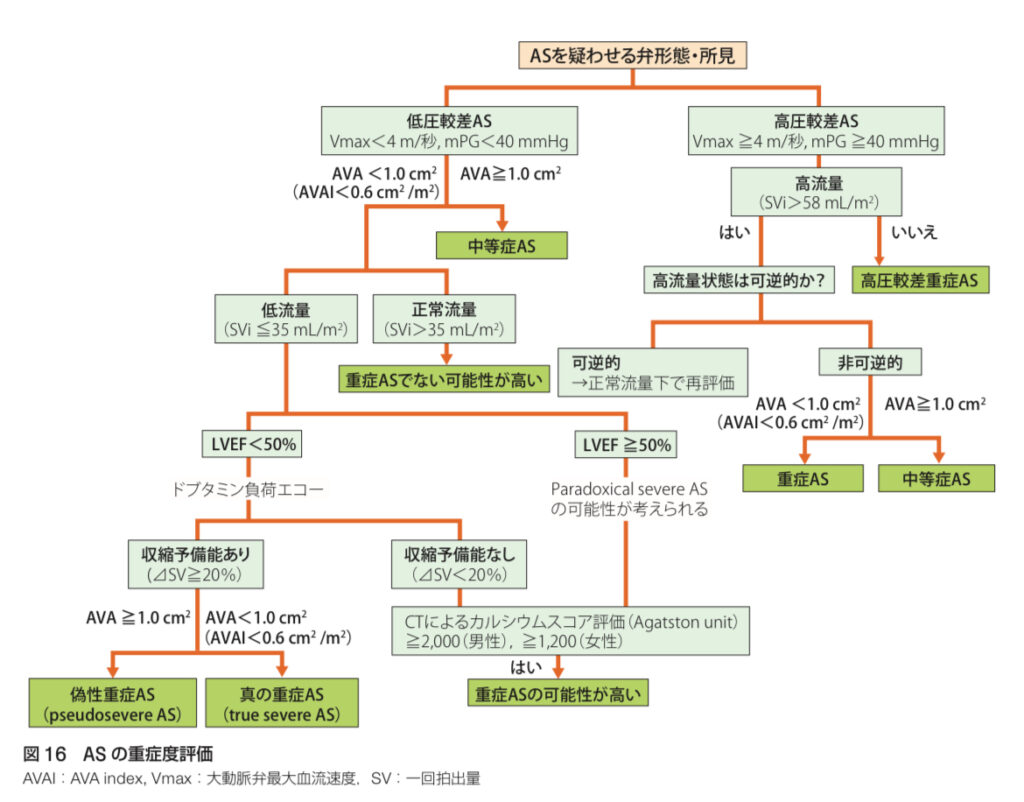
- 弁口面積(AVA)が1.0 cm²未満であれば、重症ASと診断されます。🌡️
- また、圧較差では、40 mmHg以上が重症ASの基準です。
心エコー検査は、非侵襲的で安全に行えるため、繰り返し検査が可能です。
また、進行具合を確認するためのフォローアップにも使用されます。📅
心臓カテーテル検査 💉
場合によっては、より詳細な評価が必要になることがあります。
その際に用いられるのが、心臓カテーテル検査です。
この検査では、カテーテルを通して大動脈弁の圧較差や心拍出量を直接測定します。
特に、手術を考慮する場合や、他の診断法で判断が難しいときに有効です。
心臓カテーテル検査は、侵襲的な検査であり、リスクも伴うため、慎重に適応が決定されます⚠️
その他の画像診断(CT/MRI) 📸
最近では、CTやMRIといった画像検査も、心臓の構造を詳しく評価するために使われることが増えています。
CT検査では、大動脈の石灰化や構造の詳細を確認できるため、手術の計画を立てる際に役立ちます🔍
MRIは、心臓の機能や血流をより詳細に評価できるため、複雑な症例で有用です。
特に、心臓の他の部分に問題がないかどうかを確認する際に役立ちます✨
このように、心エコー図検査を中心とした各種検査によって、ASの診断は確実に行われます。
症状や進行具合に応じて、適切なタイミングで治療を進めるためにも、定期的な診断とフォローアップが重要です🩺
次は、具体的な治療法について解説していきます!🎯
治療法
さて、次に大動脈弁狭窄症(AS)の治療法についてお話ししましょう!🩺💊
まず、軽症のASの場合、すぐに手術が必要になることは少なく、経過観察がメインとなります。
しかし、症状が出始めたり、エコーで狭窄が進行していることが確認されたら、すぐに治療を検討する必要があります⏳
内科的治療
内科的治療は、症状を一時的に緩和するために行われることが多いです。
例えば、
・利尿薬💧
・降圧薬📉
などが使用されますが、これらの薬で根本的に狭窄を治療することはできません。
基本的に、ASは進行性の病気なので、最終的には手術が必要になることがほとんどです💔
外科的治療
大動脈弁狭窄症の治療で最も効果的なのが、大動脈弁置換術(AVR)です。🛠️
- 大動脈弁置換術(AVR):これは、狭窄した弁を新しい人工弁に置き換える手術です。👨⚕️弁には機械弁🛠️と生体弁🐄の2種類があり、それぞれにメリットとデメリットがあります。
- 機械弁は耐久性が高い一方で、一生涯の抗凝固療法が必要です。💊
- 生体弁は抗凝固薬が不要になる場合が多いですが、耐久性がやや短く、数十年後に再置換が必要になる可能性があります。
カテーテル治療(TAVI)
ここ数年で注目されているのが、経カテーテル大動脈弁留置術(TAVI)です!✨🎯
これは、胸を切らずにカテーテルを使って新しい弁を挿入する方法で、特に高齢者や手術リスクの高い患者さんにとっては大きなメリットがあります🏥
TAVIは、従来の手術に比べて身体への負担が少なく、回復も早いため、多くの患者さんにとって選択肢のひとつとなっています。
TAVIの成功率は非常に高く、従来の手術と比較しても遜色ない結果が得られています🎉
ただし、全ての患者さんが適応になるわけではなく、事前にしっかりとした検査と評価が必要です🔬
手術の適応と予後
大動脈弁狭窄症(AS)の治療の中心は、進行した場合には手術が必要になります。特に、症状が出てきた場合や心エコー図で重症と診断された場合、手術のタイミングがとても重要です。では、どのような状況で手術が適応となり、その後の予後はどうなるのかを解説していきますね!🩺
手術の適応 🏥
手術が必要かどうかは、いくつかの明確な基準に基づいて決まります。以下のポイントが判断の基準となります。
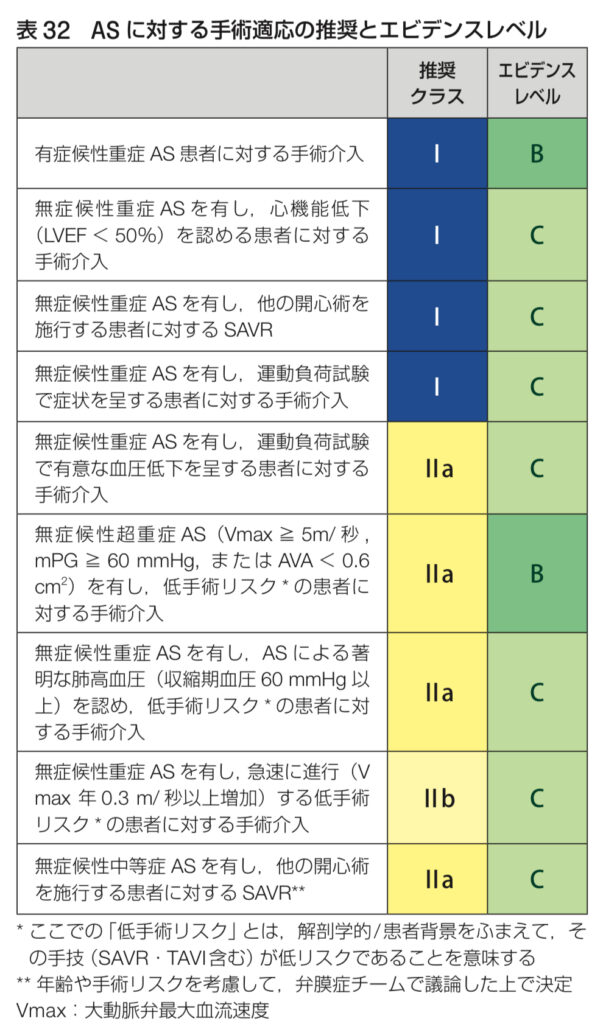
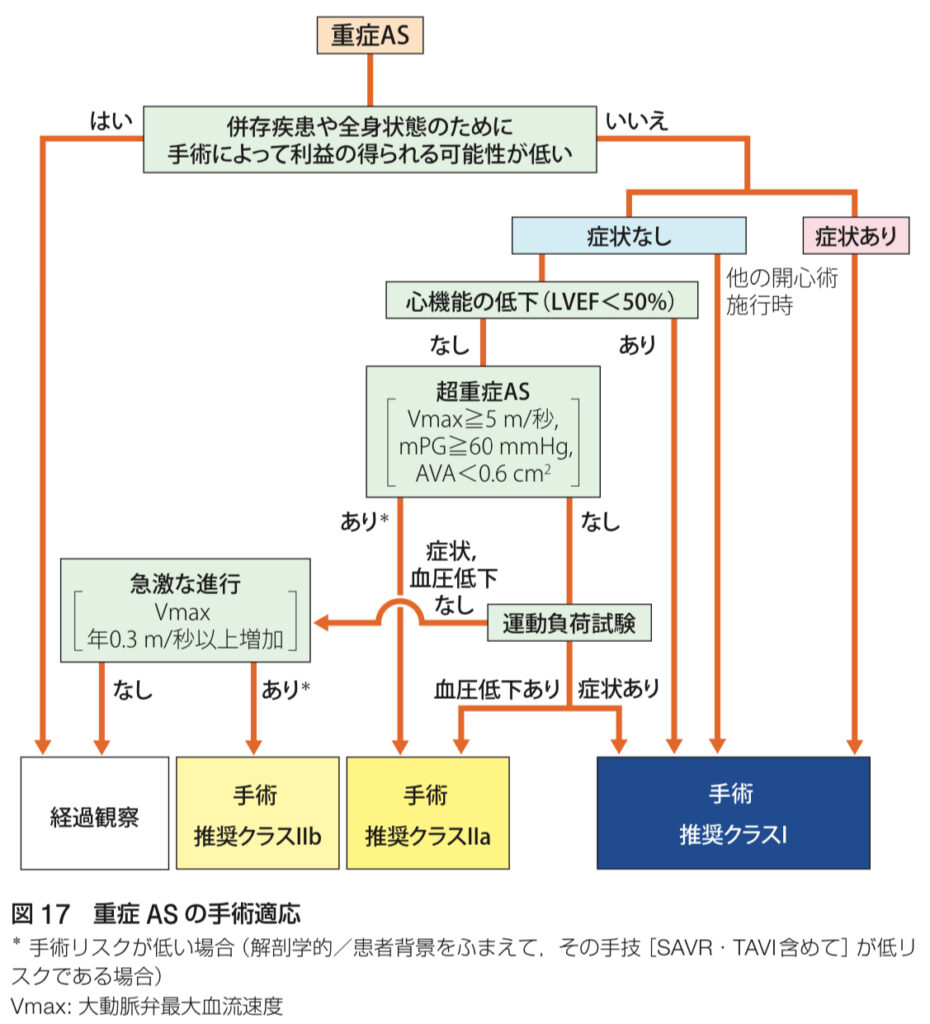
- 重症ASで症状がある場合:これが手術適応の最も重要な基準です。狭心症、失神、心不全といった症状が出てきたら、手術を早急に検討する必要があります⚠️
- 無症候性重症AS:症状がない場合でも、心エコー図検査で大動脈弁口面積が1.0 cm²未満であったり、圧較差が40 mmHg以上の場合、手術が適応となることがあります。この場合、特に左室機能が低下している(LVEFが50%未満)場合や、大動脈弁最大血流速度が5.0 m/s以上である場合は、無症状でも早期手術を行うことが推奨されます🔬
- 低流量・低圧較差型AS(LFLG AS):このタイプのASは、心臓が弱っているために血流が少なく、圧較差も小さく見えるため、診断が難しいことがあります。この場合、ドブタミン負荷心エコーなどを行って、真の重症度を確認します。重症であることが確認されれば、やはり手術が必要です。💡
手術後の予後 🌟
ASに対する手術の予後は、通常非常に良好です。
特に、大動脈弁置換術(AVR)や経カテーテル大動脈弁留置術(TAVI)を受けた患者さんは、手術後の症状が大幅に改善され、長期的な生存率も高くなることがわかっています。🎉
- AVRでは、10年後の生存率が約70%と報告されています。手術後の合併症リスクも年々低下しており、特に若い患者さんや健康状態の良い患者さんでは、術後のQOL(生活の質)も非常に高い状態を維持できます。💪
- TAVIは、特に高齢者や手術リスクの高い患者さんに適しており、開胸手術を行わない分、回復も早く、身体への負担も少ないです。予後も従来の外科的置換術に劣らず、5年生存率は約50〜60%と良好な結果が得られています。⏳
しかし、ASが進行しすぎてからの手術では、心不全が不可逆的に進行していることがあるため、手術のタイミングが遅れると予後が悪くなる可能性があります⏰
早期診断とタイミングを見計らった手術が、良好な予後を得るために非常に重要です。
手術後のフォローアップ 🩺
手術が成功しても、定期的なフォローアップは欠かせません。
特に、人工弁の状態を定期的にチェックし、合併症がないかどうかを確認することが重要です。
心エコーやCTなどを使って、弁の機能や周囲の血管の状態をチェックします。📅
まとめると、大動脈弁狭窄症は早期診断と適切な手術が鍵です。
症状が出始めたら早めに手術を検討し、適切な治療を受ければ予後は非常に良好です!🎯
手術後の治療
大動脈弁狭窄症(AS)の手術が無事に終わっても、引き続き適切なケアが必要です。
ここでは、手術後の抗凝固療法やリハビリテーションについて、詳しく解説していきます!🩺🏋️♀️
抗凝固療法💊
手術後の管理で最も重要な一つが、抗凝固療法です。
大動脈弁置換術(AVR)や経カテーテル大動脈弁留置術(TAVI)後は、人工弁や血栓症のリスクに応じて、抗凝固薬を使用する必要があります。
機械弁を使用した場合 🛠️
もし、手術で機械弁が使用された場合、患者さんは一生涯抗凝固療法を行う必要があります。
機械弁は耐久性が非常に高いですが、血液が弁の表面に血栓を作りやすいです。
ワルファリンなどの抗凝固薬を毎日服用し、PT-INR(血液の凝固状態を表す指標)を定期的にモニタリングすることが必要です⚖️
- 機械弁の場合、PT-INRの目標値は通常2.0〜2.5の範囲内で維持するように指導されます。💉
患者さんは定期的に採血をしてINRを測定し、薬の量を調整します。
ワルファリンの効果は他の薬や食べ物(特にビタミンKを多く含む食品)に影響を受けやすいため、食事の管理や薬の服用に注意が必要です🥗
代表的な食品は「納豆」!
生体弁を使用した場合 🐄
生体弁を使用した場合は、機械弁に比べて血栓のリスクが低いため、通常は抗凝固療法が長期間必要ではないことが多いです。しかし、TAVIや特殊な状況では、短期間の抗凝固療法が必要になることがあります。
- 生体弁を使用した場合、通常は3ヶ月間程度抗凝固薬を使用します💊
抗血小板薬は、血小板の凝集を抑制することで血栓の形成を防ぎ、長期間にわたって生体弁の機能を守ります。
特に、TAVI後では、術後一定期間、
抗血小板2剤併用療法(DAPT)が投与される事があります。
リスクの管理 ⚠️
抗凝固療法は、血栓を防ぐ一方で、出血リスクも伴います。
特に、高齢者や他の疾患を持つ患者さんは、消化管出血や脳出血のリスクが高くなることがあるため、薬の量や服用方法に細心の注意が必要です。🩸
出血の兆候が現れた場合や、怪我をした際にはすぐに医療機関に相談することが大切です。
患者さんやその家族も、抗凝固療法中のリスクと対策についてしっかり理解しておくことが重要です。
リハビリテーション 🏋️♂️💪
手術後の回復を早め、日常生活に戻るためには、リハビリテーションが欠かせません。
リハビリは、体力や心機能を回復させ、将来的な心臓病のリスクを減らすために行われます。
心臓リハビリテーション(Cardiac Rehabilitation) 💓
手術後は、心臓リハビリテーションプログラムに参加することが推奨されます。
これは、医師、理学療法士、栄養士、看護師などがチームを組んで、患者さんの身体状態に合わせたトレーニングや生活指導を行うプログラムです💼👩⚕️
- 初期段階では、まずは軽い運動から始め、徐々に運動量を増やしていきます。歩行訓練や軽いストレッチから始め、心機能を確認しながら進めます。🚶♂️
- 中期〜後期段階では、有酸素運動(ウォーキングやサイクリング)や、筋力トレーニングを取り入れます。🏋️♀️これにより、心肺機能が回復し、心臓に負担をかけずに体力をつけることができます。
- 生活習慣の改善も重要なポイントです。食事の改善や禁煙指導、ストレス管理などを行い、心臓に優しい生活をサポートします。🍎🚭
回復とフォローアップ 🕰️
リハビリの進行は個人差がありますが、通常は3〜6ヶ月間のリハビリプログラムを続けることで、日常生活を快適に過ごせるようになります🏅
ただし、無理をしないことが大切です。
運動中に息切れや胸の痛みを感じた場合はすぐに中止し、医師に相談することが推奨されます。
また、リハビリが終了した後も、定期的なフォローアップが必要です。
定期的に心エコーや運動負荷試験などを行い、心機能が正常に保たれているか確認します。📅
手術後の抗凝固療法とリハビリテーションは、再発予防や生活の質の向上に欠かせません。
適切な治療とリハビリを通じて、元気な心臓を取り戻し、健康な生活を送ることができます。😊💪
まとめ
いかがでしたか?😊
大動脈弁狭窄症(AS)は、早期診断が大切な疾患ですが、診断がついて入院した後のケアが患者さんの予後に大きな影響を与えます。
特に私たち診療看護師(NP)は、術後管理や回復期のサポートを通じて、患者さんのリハビリや治療経過をしっかり支える役割を担っています🏥💊
手術後の患者さんに対しては
・抗凝固療法の管理や、
・リハビリテーションを含む
多職種連携が重要です。
機械弁を使用した患者さんにはワルファリンの管理が必要不可欠ですし、生体弁やTAVI後の患者さんにも抗血小板療法や短期的な抗凝固療法を的確にサポートすることが、合併症予防に繋がります。
私たちは、薬の副作用や出血リスクのモニタリングを行いながら、患者さんの治療を安全に進めるための調整役です💊🩺
また、術後のリハビリテーションでは、患者さんの個別の回復状況に合わせたプログラムを提供することが、患者さんの生活の質(QOL)を向上させる鍵です。
心臓リハビリテーションを通じて、心機能の回復を促し、心不全の再発予防に努めることが、私たちNPの役割です。
リハビリを進める際には、患者さんの不安や身体的負担をしっかり把握し、安全かつ効果的な運動プランを提供していく必要があります🏋️♂️
私たちは、術後の経過観察やフォローアップにおいて、患者さんに最も身近な存在です。
体調の変化や不安のサインにいち早く気づき、適切な対応をすることで、患者さんのスムーズな回復を支えることができると考えます💡✨
今後も、術後の管理とリハビリを通じて、患者さんが安全に回復し、日常生活に戻るためのサポートを続けていきましょう!💪💖
ではまた‼️👋😀

コメント