こんにちは!r-youngです!😊
今回は、
大動脈弁閉鎖不全症(AR)
について詳しく学んでいきましょう!
心臓血管外科の分野でよく耳にするこの病気、
大動脈弁がしっかりと閉まらなくなることで
血液が逆流してしまう状態を指します。
「え?血液が逆流するってどういうこと?」
と思うかもしれませんが、
大動脈弁は左心室から全身に血液を送り出すための重要なゲートの役割を果たしているんです💡
大動脈弁閉鎖不全症(AR)の概要🫀
ARの重要性って?🔍
実は、大動脈弁閉鎖不全症は、放置すると心臓の機能が低下し、
心不全など深刻な合併症につながるリスクがあるんです😖
それに加えて、患者さんによっては
動悸や息切れ、さらには胸痛を訴えることもあるため、
早期発見と適切な治療が非常に大事。
心臓にかかる負担が増えすぎると、手術が必要になることもあります。
また、この病気は急性と慢性の2種類があり、
急激に発症する場合もあれば、徐々に進行する場合も。
心臓血管外科の現場では、進行度に応じた的確な対応が求められます。
心臓に直接影響する病気なだけに、しっかりと理解しておくことが重要です💪
ARはどれくらいの頻度で見られるの?👨⚕️
大動脈弁閉鎖不全症は、弁膜症の中では比較的頻度の高い疾患です。
特に、高齢者では弁が劣化してしまい、逆流を起こしやすくなるため注意が必要。
患者さんの年齢や基礎疾患、マルファン症候群などの遺伝的要因によってリスクが高まることもあります。
心臓血管外科の現場で働く看護師や診療看護師、研修医にとって、この病気に対する知識を深めておくことは、今後のキャリアで役立つはずです!👩⚕️👨⚕️
次のセクションでは、ARの原因や分類についてさらに詳しく見ていきましょう🌟
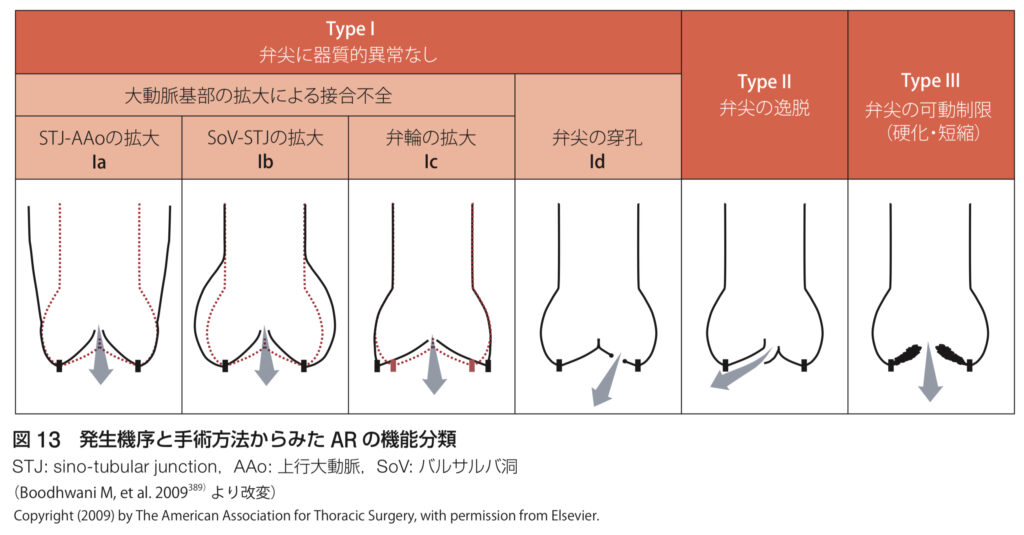
分類と病因💡
大動脈弁閉鎖不全症(AR)には、いくつかのタイプがあり、
急性と慢性という2つの進行パターンがあります。
それぞれの違いを理解しておくことが、適切な治療のためにとても大切です!まずは、基本的な分類と原因を見ていきましょう。
器質性(弁性)AR🔧
弁そのものに問題があるタイプです。
例えば、弁が傷ついたり劣化してしまうことで、正しく閉じなくなってしまいます。
以下が主な原因です
• 変性:加齢に伴い、大動脈弁が硬くなったり形が変わることがあります。特に高齢者に多く見られます。
• 感染性心内膜炎:細菌感染が心臓の内膜や弁に広がり、炎症を引き起こして弁が損傷することがあります。
• リウマチ熱:リウマチ性疾患が原因で、弁が変形したり損傷するケースもあります。
基部拡大(機能性)AR🌡️
このタイプは、大動脈の基部が拡張することによって、弁が正常に閉じられなくなるものです。
弁自体には問題がないのですが、大動脈の拡張が原因で逆流が発生します。主な原因には以下があります:
• マルファン症候群:結合組織が異常なため、大動脈が拡張する遺伝性疾患です。
• 高血圧:長期にわたる高血圧が大動脈の壁に負担をかけ、結果的に拡張が進みます。
急性と慢性の違い⚡️🌿
ARには、急性と慢性の2つの進行形態があります。
それぞれの違いを理解しておくことが、適切な治療のために重要です。
• 急性AR⚡️
急に発症するため、呼吸困難や低血圧、ショック状態を引き起こすことがあります。
感染性心内膜炎や大動脈解離(大動脈壁が裂ける)などが原因となることが多く、これは非常に危険な状態です。
緊急手術が必要になる場合もあります😨。
• 慢性AR🌿
ゆっくりと進行するため、初期段階では無症状であることが多いです。
しかし、徐々に心臓への負担が増し、最終的には動悸や息切れ、胸痛などの症状が現れます。
進行すると心不全を引き起こす可能性があり、定期的なフォローアップが重要です👩⚕️
急性ARと慢性ARの違いを押さえることで、それぞれの患者さんに適切な対応ができるようになりますね!
病態と自然歴🫀
大動脈弁閉鎖不全症(AR)が進行すると、心臓に大きな負担がかかり、その結果としてさまざまな問題が生じます。
このセクションでは、ARが心臓にどのような影響を与えるか、また、放置した場合にどのように進行するのかを見ていきましょう!
慢性ARの自然歴🫀
慢性のARはゆっくりと進行するため、初期段階では無症状のことが多いです。
しかし、時間が経つにつれて、逆流する血液が心臓に蓄積し、徐々に心臓の機能が低下していきます。
大動脈弁が正常に閉じなくなると、左心室に戻ってくる(逆流)血液の量が増え、
心臓はその分、左室内の持続的な容量負荷がかかります。
最初は、心臓がこの負担を補うために左心室が拡大し、その分、血液を送り出す力を維持します。
また、AR では一回心拍出量のすべてが大動脈に送り出されます🩸
そのため、容量負荷による一回心拍出量の増加に伴い、
収縮期の大動脈な圧と、平均大動脈圧が上昇します。
すると、左室に対する
後負荷(圧負荷)も増大してしまいますよね?
この
左室に対する「容量」と「圧」負荷が同時に生じる
たいうのが、慢性ARの特徴なんです!⚠️
ARに対して、心臓も最初のうちは代償的に働きます。
しかし、この代償機能には限界があり、次第に動悸や息切れ、胸痛などの症状が現れるようになります。
進行すると、心臓はもはやその負担に耐えられなくなり、最終的には心不全を引き起こすことになります。
慢性ARの場合は、定期的なフォローアップが重要で、適切なタイミングでの手術が必要となることが多いです。
急性ARの自然歴⚡️
急性のARは突然発症するため、心臓がすぐにこの負担に対応できず、急激な心不全を引き起こすリスクが高くなります。
患者さんは激しい息切れやショック状態に陥ることが多く、この場合は緊急手術が必要となるケースが多いです。
原因としては、大動脈解離や感染性心内膜炎が代表的です。
これらの疾患は大動脈弁に急激なダメージを与えるため、早急な治療が必要です。
急性ARは、手術までの時間が勝負と言える状況です。
重症度分類📏
「大動脈弁閉鎖不全症(AR)がどれくらい悪いの?」って気になりますよね。
症状や心臓への影響は人によって違うので、重症度をしっかり判断することがとても重要⚡️
ここでは、ARの重症度をどうやって判断するかについてお話ししていきます!💡
ARの重症度をどうやって判断するの?🔍
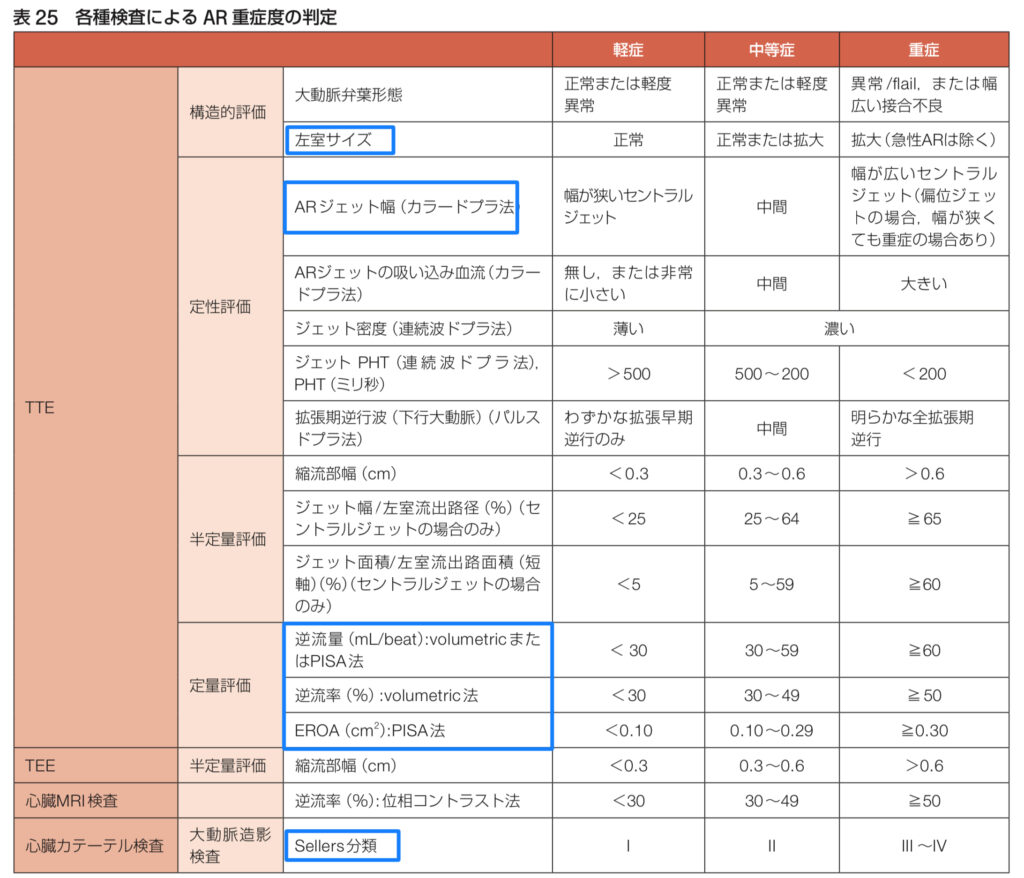
まず、重症度は軽症・中等症・重症に分類され、主に経胸壁心エコー図(TTE)を使って評価します。TTEでは、心臓の動きや弁の状態、さらには逆流している血液の量まで詳しく確認できるんです✨
この評価方法には3つのステップがあります:
1. 定性評価:ARジェットの広がりなど、視覚的に確認できる指標を元に逆流の状態をざっくりと把握します。
2. 半定量評価:ARジェットの縮流部(vena contracta)の幅などを使って、少し具体的に逆流の程度を測ります。
3. 定量評価:逆流量や逆流率、有効逆流弁口面積(EROA)を測って、逆流の影響をしっかり数値化します。
これら定性・半定量・定量の結果を組み合わせることで、最終的な重症度を決定するんです!😊
ARジェットって?✈️
ここで登場するのが、ARジェットという逆流の流れを示すものです。
心エコー図検査で、このジェットの広がりや向きが確認できるんですが、これが重症度の目安になります。
ARジェットが広範囲に広がっていると、逆流が多く、心臓に大きな負担がかかっているということになります。
重症度の指標って?📏
じゃあ、具体的にどうやって逆流の程度を測るのか気になりますよね。
いくつかの指標を組み合わせて重症度を判断します。
ここで覚えておくべき指標を紹介しますね!
• 逆流量(Regurgitant volume)
逆流している血液の量を測ります。この量が多ければ多いほど、心臓への負担が大きいです。
• 逆流率(Regurgitant fraction)
心臓が送り出した血液のうち、どれくらいが逆流しているかの割合です。これが高いほど重症とされます。
• 有効逆流弁口面積(EROA)
逆流している血液の「通り道」の広さを表す指標です。
通り道が広ければ広いほど、逆流が多いということですね。
心臓への影響度での評価も重要💡
逆流の程度だけでなく、心臓がどれくらい頑張っているかも重要なポイントです!
左心室の拡張度や心臓のポンプ機能を評価して、心臓がどれだけ負担を抱えているかチェックします🫀
例えば、左心室が大きくなっている場合は、心臓が逆流に耐えようとして必死に働いている証拠です。
でも、無理をしすぎるとそのうちバテてしまうので、そうなる前に適切な治療が必要となります🔪
フォローアップの頻度って?📅
最後に、重症度に応じたフォローアップの頻度も見ていきましょう。軽症だからと言って安心せず、定期的に検査をして状態をチェックすることが大事です。
• 軽症:3〜5年に1回のフォローアップが目安。
• 中等症:1〜2年に1回。
• 重症:6ヶ月から1年ごとにしっかり検査!左心室が拡張している場合は、さらに頻繁に検査が必要かもしれません。
定期的にチェックしておけば、症状が進行する前に対応できるので安心ですね😊
診断🔍
大動脈弁閉鎖不全症(AR)の診断では、最初に症状を確認し、その後にさまざまな検査を行って、どのくらいの逆流が起きているかを調べます。
それでは、どのような手順で診断を進めていくのか見てみましょう!
身体所見と問診から始めよう👂
まずは、心雑音を聴診して、心臓の音から逆流の兆候を探ります。
典型的なARの心雑音は、
拡張期雑音と言って、血液が大動脈から左心室に逆流する音が特徴的です。
また、患者さんの動悸や息切れ、胸痛などの症状も重要な手がかりになります。
基本の検査は心エコー図📸
ARの診断に欠かせないのが、やっぱり心エコー図(TTE)です!
心エコーは、心臓の状態を画像で詳しくチェックできる便利な検査で、逆流の量や心臓の動きをしっかり評価できます✨
ここで、急性と慢性の2つのタイプに分けて心エコーの役割を見てみましょう。
急性ARの心エコー診断⚡️
急性ARの場合、心臓に急激な負担がかかっていることが多く、迅速に診断することが重要です。
心エコー図で見るべきポイントは次の通りです:
• 逆流の有無とその量を確認。急激な逆流があるかどうかが重要です。
• 左心室の機能をチェックし、心臓がどれだけの負担を抱えているか評価します。
• 肺高血圧の兆候があるかどうかも確認し、緊急手術が必要かどうか判断します。
急性の場合、状態が悪化するスピードが速いため、すぐに結果を出して治療方針を決める必要があります💨
慢性ARの心エコー診断🌿
一方、慢性ARはゆっくりと進行することが多いので、心エコー図で定期的に心臓の状態をモニタリングすることが大切です。慢性の場合の評価ポイントは以下の通りです:
• 左心室の拡大や機能低下を確認します。長期間の逆流が心臓にどれだけ影響を与えているかが重要です。
• 逆流量や心室リモデリングの進行状況を評価し、心臓がどれくらい頑張っているかをチェックします。
また、慢性ARでは経胸壁心エコー(TTE)だけでは見えにくい部分もあります。
さらに詳しく調べる必要がある場合は、経食道心エコー(TEE)を行うことがあります。
TEEは、食道を通して心臓をより近くから見ることができるため、特に弁の詳細を確認するのに役立ちます📡
その他の画像診断も活用しよう!🖥️
心エコー図だけでなく、他の検査も診断に役立ちます。
• 心臓カテーテル検査:心臓内の圧力や血流を直接測ることで、逆流の重症度をさらに詳しく評価します。このとき、逆流の重症度を判定するために使われるのがSellers分類です。Sellers分類は、逆流の程度を4段階に分けて評価します。
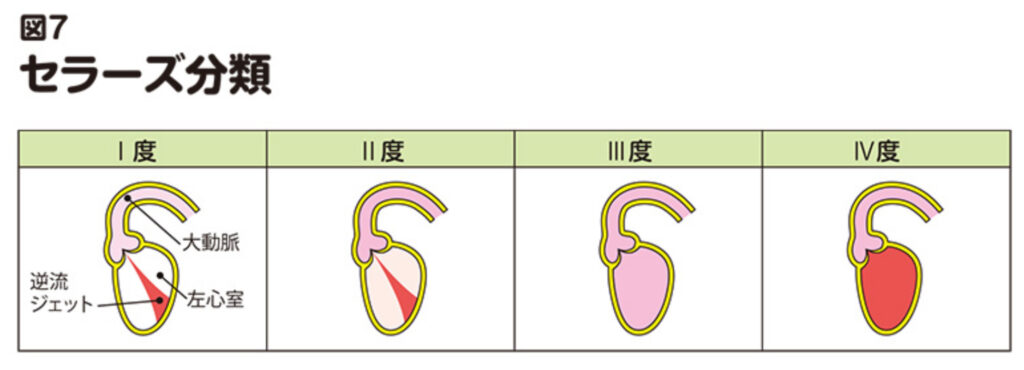
• 1度:左心室内に逆流ジェットはあるが、左心室全体に広がっておらず、一過性。
• 2度:左心室内に逆流ジェットはあるが、左心室全体の造影濃度は大動脈より薄い。
• 3度:逆流ジェットが見られない。左心室全体の造影濃度が大動脈と同じくらい。
• 4度:逆流ジェットが見られない。左心室全体の造影濃度が大動脈より濃い。
この分類により、逆流の重症度が具体的にわかり、治療方針の決定に役立ちます💡
• CTやMRI:心臓の構造や周囲の血管を詳細に見ることができます。特に、大動脈の拡大が関わっている場合に有効です。
これらの検査は、ARの進行具合や他の合併症があるかどうかを確認するために行われます。
診断の流れを押さえよう🏃♀️
診断の基本的な流れは、問診と身体所見から始まり、次に心エコー図(TTE)を行い、必要に応じてさらにTEEやCT、カテーテル検査を組み合わせて評価していきます。
診断が確定したら、症状の有無にかかわらず定期的にフォローアップを行い、進行を見逃さないようにしましょう!
症状が出る前に対応できることが重要です🌿
了解しました!では、ガイドラインに沿って「外科治療」のセクションを作成しますね😊
外科治療🧑⚕️💼
大動脈弁閉鎖不全症(AR)の外科治療について詳しく見ていきましょう。
ARは心臓に大きな負担をかけるため、進行すると外科手術が必要になることが多いです。
ここでは、手術の種類や適応、タイミングについて説明していきます。
術式と成績🔍
ARの外科治療にはいくつかの手術方法があり、それぞれの患者さんの状態に合わせて最適な術式が選ばれます。
• 大動脈弁置換術(AVR)
これが最も一般的な手術方法です。
大動脈弁を完全に置換し、機械弁または生体弁を使用します。
機械弁を使った場合は、
手術後に抗凝固療法が必要になりますが、
耐久性が高く、特に若年層に向いています。
一方、生体弁は耐久性はやや劣りますが、
抗凝固療法が不要で、特に高齢者に向いています 。
• 大動脈弁形成術(AVP)
弁自体を修復し、できるだけ患者さん自身の弁を温存する手術です。
特に若年者や女性で妊娠を考えている方に向いている手術法です。
AVPは、抗凝固療法を回避できる利点があるものの、弁形成の技術が必要なため、選択される症例は限られます。
手術成績📈
手術の成績については、手術そのものの成功率は高く、特に症状がある患者さんでは手術後の生活の質の向上が期待できます。
特にAVRでは、長期的な予後が良好とされています 。
一方、弁形成術は選ばれる患者さんが限られるものの、若年層では良好な成績を示しています。
リスクとしては、
手術後の合併症や抗凝固療法の管理が挙げられますが、
近年では手術技術の向上により、リスクは低減されつつあります。
外科治療の適応と時期📅
ARの外科治療は、患者さんの状態に応じてタイミングが非常に重要です。
ここでは、急性と慢性に分けて適応と時期を見ていきましょう。
急性AR⚡️
急性ARは、主に大動脈解離や感染性心内膜炎などが原因で発症します。
急激に血液が逆流し、心臓にかかる負担が一気に増大するため、緊急手術が必要になります 。
特に、心不全や低血圧が見られる場合は、早急に大動脈弁を置換する手術が行われます。
このような状況では、迅速な外科的介入が生死を分けるため、手術のタイミングが極めて重要です。
慢性AR🌿
慢性ARは、時間をかけてゆっくりと進行します。
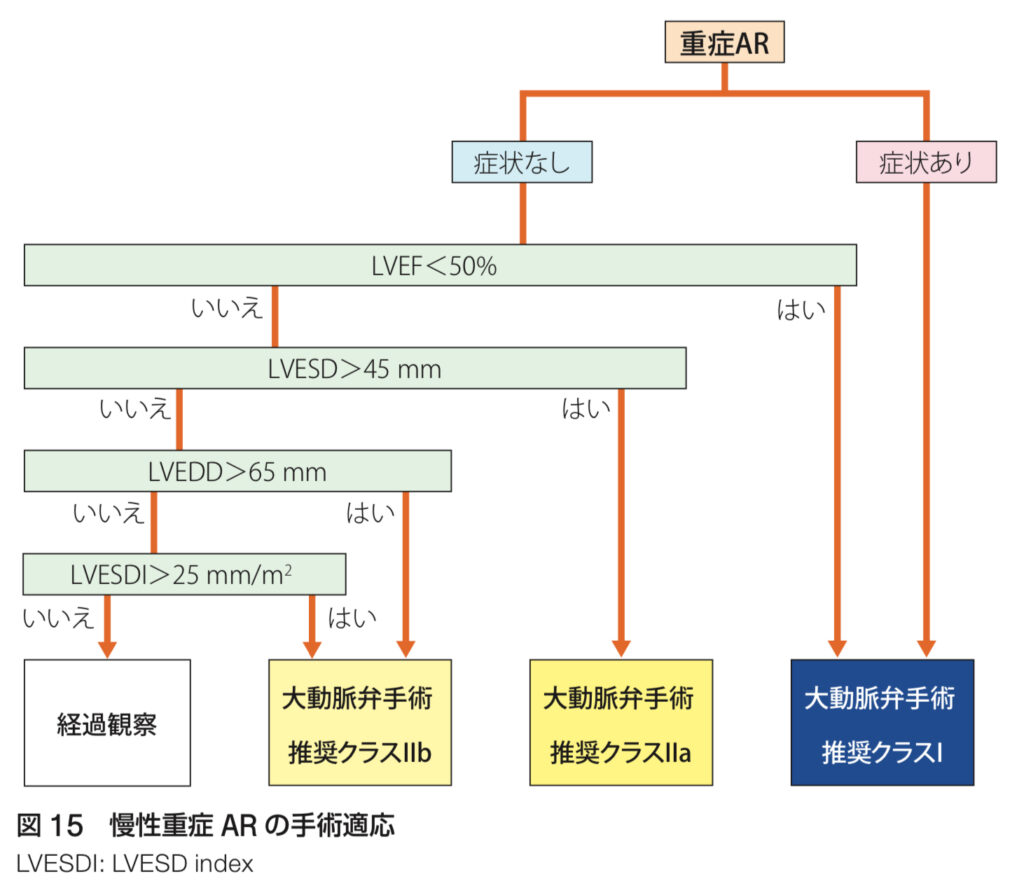
ここで手術の適応を決める重要なポイントは、
症状の有無と左心室の状態です。
• 症状がある場合
症状がある重症ARの患者さんは、すぐに手術が推奨されます。
症状があるということは、心臓が逆流による負担に耐えきれなくなってきた証拠です。
• 無症状の場合でも…
左心室機能の低下(LVEF<50%)や、
左心室の拡大(LVESD index>25 mm/m²)
が見られる場合は、症状がなくても手術が推奨されます。
無症状のうちに手術を行うことで、心臓が元気なうちに負担を軽減し、将来的な心機能の低下を防ぐことが期待されます 。
ARの外科治療は、症状や心臓の状態に応じて適切なタイミングで行うことが大切です。
特に、無症状でも心臓に負担がかかっている場合は、積極的に手術を検討する必要があります!
内科治療とフォローアップ💊
大動脈弁閉鎖不全症(AR)の患者さんでは、
手術ができない場合でも、適切な内科的治療と定期的なフォローアップがとっても大事なんです。
ここでは、どんな薬が使われるのか、そしてどのように経過を見守るかについて説明していきます!
内科治療📋
手術できない場合の慢性重症ARの治療
手術ができない患者さんの場合、まず重要なのが血圧管理です!
とくに、
収縮期血圧を140 mmHg以下
に保つことが推奨されています。
このために使う薬としては、次のようなものがあります:
• ジヒドロピリジン系Ca拮抗薬💊
血管を広げて、収縮期血圧を下げる働きがある薬です。
• ACE阻害薬/ARB🌿
こちらも血圧を下げる効果があり、特に高血圧の治療に役立ちます。
一方、β遮断薬は慎重に使う必要があります⚠️
心拍数が下がることで一回拍出量が増大し血圧が逆に上がる恐れがあります⚡️
使うときは慎重な判断が必要です。
手術できるけどリスクが高い場合
症状があるのに、併存疾患や患者さんの体調からすぐに手術できない場合もありますよね。
この場合は、ACE阻害薬やARBを使って、心臓の機能をサポートします。
場合によっては、β遮断薬も検討しますが、使い方には注意が必要です。
フォローアップ📅
症状がない患者さんでもフォローアップが大事!
無症状の患者さんでも、慢性重症ARのフォローアップはしっかりやる必要があります。
心臓が頑張っている間に定期的な検査を行い、状態を見逃さないようにします。
6〜12ヶ月に1回の心エコー検査で、左心室が大きくなっていないかや機能が落ちていないかを確認するのがポイントです🔍
まとめ📚
いかがでしたか?
今回は大動脈弁閉鎖不全症(AR)について詳しく見ていきました。
内容は少し難しかったかもしれませんね💦
でも、この知識は診療看護師(NP)や研修医の方にとって、今後の臨床で必ず役立つものです。
手術の適応や内科的なアプローチ、さらにはフォローアップまで、
ARの管理は患者さんの命に直結する重要な分野です。
病棟やICU看護師、外来看護師にとっても、この知識はとても有益です!
普段のケアに活かすことで、患者さんの異常の早期発見に貢献できるんです。
例えば、血圧管理や心エコー図の結果を理解していれば、ちょっとした変化にも気づきやすくなりますよね。
こうした小さな気づきが、患者さんの状態悪化を未然に防ぐことにつながります💡
心臓血管外科の領域では、専門的な知識が要求されます。
しかし、その分、知識が深まればより質の高いケアが提供できるようになります。
これからのキャリアにぜひ役立ててくださいね!💪
コメントや感想をお待ちしております!
ではまた!👋😁


コメント